Volkskrankheit Diabetes

Inhalte im Überblick
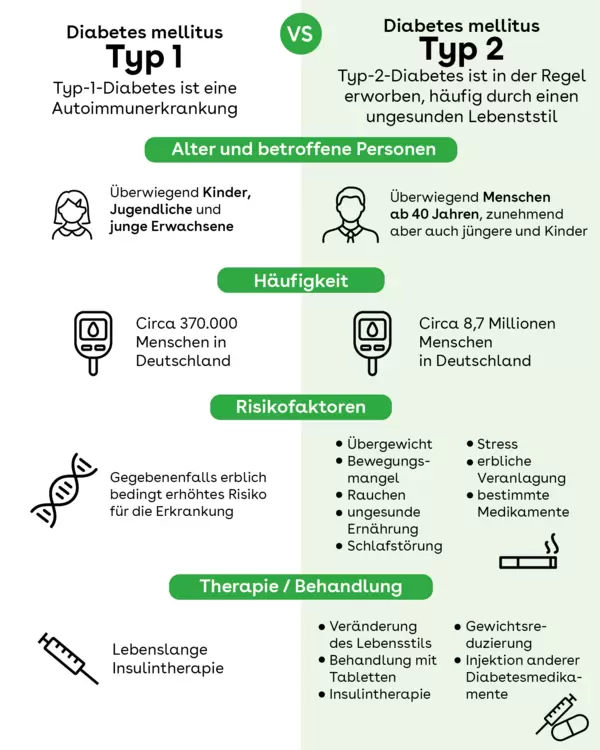
Was bedeutet Diabetes mellitus Typ 1 und Typ 2
In Deutschland leben rund neun Millionen Menschen mit Diabetes. Es gibt verschiedene Unterformen, die weitaus häufigste ist Diabetes mellitus Typ 2. Im Mittelpunkt aller Diabetesformen steht das Hormon Insulin. Das braucht der Körper, um den Zucker aus der Nahrung in die Körperzellen zu transportieren. Dort wird er in Energie umgewandelt. Ist kein Insulin vorhanden (wie bei Diabetes mellitus Typ 1) oder spricht der Körper nicht ausreichend darauf an (wie bei Typ 2), bleibt der Zucker im Blutkreislauf und schädigt auf Dauer die Gefäße. Dies kann schließlich zu schweren Folgeerkrankungen führen.
Häufig werden die beiden Diabetesformen verwechselt. Die Unterscheidung ist aber wichtig für die Behandlung und den Umgang mit der Erkrankung.
Häufige Beschwerden bei Diabetes
Diabetes mellitus Typ 2 – oft auch Altersdiabetes genannt – entwickelt sich langsam. Die Krankheitsanzeichen sind sehr unspezifisch und könnten auch andere Ursachen haben. Häufig wird er im Rahmen einer Routineuntersuchung beim Arzt festgestellt. Oft ist diese Diabetesform mit Übergewicht gekoppelt, mittlerweile gibt es zunehmend auch junge und sogar jugendliche Typ-2-Diabetiker.
Anders bei Diabetes mellitus Typ 1: Hier können die Symptome bereits nach wenigen Tagen oder Wochen auftreten. Meist sind die Betroffenen eher schlank, meist sind sie auch jüngeren Alters.
Grundsätzlich sind aber die Anzeichen, die auf Diabetes hindeuten können, bei beiden Erkrankungen ähnlich. Mögliche Symptome sind:
- starker Durst
- ständiger Harndrang
- Müdigkeit und schnelle Erschöpfung
- Übelkeit
- Schwindel
Erst später kommen andere Symptome hinzu wie zum Beispiel:
- schlechte Wundheilung
- verschlechtertes Sehen
- kribbelnde oder taube Füße und Beine
Weitere Diabetesformen
Schwangerschaftsdiabetes
MODY-Diabetes
LADA-Diabetes
Diabetes durch Medikamente oder Infektionen und begleitend bei anderen Erkrankungen
Hilfe für Patienten mit Diabetes Typ 1 und Typ 2
Die AOK hilft Diabetikern mit umfangreichen Leistungen, insbesondere durch strukturierte Behandlungsprogramme für Typ-1- und Typ-2-Diabetiker, die Disease-Management-Programme AOK-Curaplan Diabetes Typ 1 und Diabetes Typ 2.
AOK-Curaplan Diabetes Typ 1
AOK-Curaplan Diabetes Typ 2
Hilfe zur Selbsthilfe bei Diabetes Typ 2
AOK Online-Coach Diabetes
Die AOK empfiehlt Patientinnen und Patienten mit Diabetes mellitus Typ 2 den AOK Online-Coach Diabetes. Der Online-Coach bietet Ihnen Hilfestellung beim positiven Umgang mit der chronischen Erkrankung und vermittelt Ihnen praktische Tipps zur Umstellung des Lebensstils bei Diabetes Typ 2. Sowohl Betroffene als auch deren Angehörige sowie Interessierte können den AOK Online-Coach Diabetes jederzeit kostenfrei nutzen.
Diabetes-Selbsthilfegruppen: Erfahrungsaustausch mit anderen Patienten
Der Austausch mit anderen Betroffenen kann dabei helfen, sich mit seinen Problemen nicht alleine zu fühlen und besser mit der eigenen Erkrankung umzugehen. Hilfe bei Diabetes finden Betroffene in spezialisierten Gruppen. Viele Selbsthilfegruppen haben sich dem Deutschen Diabetiker Bund, der Organisation Deutsche Diabetes Hilfe oder der Deutschen Diabetes Föderation angeschlossen.
So unterstützt mich meine AOK NordWest zusätzlich beim Thema Diabetes
Blutzuckermessgeräte als Hilfsmittel bei Diabetes
Patienten mit Diabetes mellitus benötigen Blutzuckermessgeräte, damit sie ihre Blutzuckerwerte kontrollieren und ihren Insulinbedarf dosieren können. Die Blutzuckermessgeräte gelten als Hilfsmittel. Wenn der Arzt es einem Patienten verordnet, können sie die Kosten für das Blutzuckermessgerät bis zu einer gewissen Höhe von der AOK erstattet bekommen.
Lassen Sie sich zur Ernährung beraten
ViDiKi – Versorgung für Kinder und Jugendliche mit Diabetes Typ 1 und deren Eltern
Gesundheitskurse der AOK NordWest
Passende Angebote zum Thema Bewegung & Ernährung
Die wichtigsten Fragen zu Diabetes, seinen Beschwerden und Symptomen
Vor den ersten Behandlungsschritten stellen sich Patienten Fragen, was die Diagnose Diabetes für sie bedeutet. Wichtigster Ansprechpartner ist dann Ihr Arzt. Auch die AOK hilft mit Informationen und Angeboten.
Wie kann ich mit Diabetes leben?
Ist die Krankheit gefährlich?
Darf ich keinen Zucker mehr essen?
Muss ich jetzt Diät halten?
Bedeutet Diabetes, dass ich lebenslang Medikamente einnehmen muss?
Spritzen alle Diabetiker Insulin?
Kann ich mit Diabetes schwanger werden?
Sind meine Kinder auch gefährdet, wenn ich Diabetes habe?
Geht Diabetes wieder weg?
Ist Diabetes tödlich?
Passende Leistungen der AOK
Hilfsmittel: Blutzuckermessgerät
Bei einer Insulintherapie müssen Diabetiker ihren Blutzucker regelmäßig selbst kontrollieren. Weitere Informationen zum
Gesundheitskurse
Regelmäßige Bewegung bei Diabetes ist wichtig. Die AOK unterstützt Sie mit Gesundheitskursen in Ihrer Nähe. Finden Sie e
AOK-Curaplan Diabetes mellitus Typ 1 und Typ 2
Dreimal im Jahr erhalten Sie als Teilnehmer an „AOK-Curaplan Diabetes Typ 2" Informationen, die Ihnen den Alltag mit die
Leben mit Diabetes – was ändert sich jetzt für mich?
Die Diagnose wirft viele Fragen auf, die alle auf eine hinauslaufen: Wie verändert sich mein Leben? Hier finden Sie nun wichtige Informationen zu den Themenbereichen Ernährung, Bewegung, medizinische Untersuchungen und Reisen mit Diabetes.
Ernährung und Ernährungsweise

Für Diabetespatienten gilt grundsätzlich die gleiche Empfehlung wie für jeden anderen auch: Eine gesunde und ausgewogene Ernährung. Besonders empfehlenswert ist die mediterrane Kost mit viel Gemüse, Fisch und gesunden Fetten. Zu einer optimalen Ernährung für Diabetiker gehören:
Gesunde Ernährung und Ernährungsumstellung für Typ-2-Diabetiker
Mit Kohlenhydrateinheiten rechnen: Insulingabe und Ernährung für Typ-1-Diabetiker
Lebensmittel ohne Kohlenhydrate

Diese Lebensmittel enthalten in erster Linie Fette und Proteine und müssen nicht berechnet werden: Öl, Butter, Margarine, Käse sowie Fisch, Fleisch und Fleischprodukte ohne Panade.
Lebensmittel mit insulinunabhängigen Kohlenhydraten

Diese Lebensmittel enthalten Kohlenhydrate nur in sehr geringen Mengen und müssen ebenfalls nicht berechnet werden: Zuckeraustauschstoffe sowie kleine Mengen an Gemüse (außer kohlenhydratreiche Sorten, siehe Abschnitt „insulinabhängige Kohlenhydrate“).
Lebensmittel mit insulinabhängigen Kohlenhydraten

Diese Lebensmittel enthalten Kohlenhydrate, die mit Insulin ausgeglichen werden müssen:
- Getreideprodukte wie Nudeln, Brot, Reis, Mehl und Müsli
- kohlenhydratreiche Gemüse wie Steckrüben, Kürbis, Pastinake, Rote Bete, Mais und (Süß-)Kartoffeln
- Hülsenfrüchte, Obst
- Milch- und Sojaprodukte
- Softdrinks, Süßigkeiten, Zucker, Honig, Sirup
- verschiedene alkoholische Getränke, wie Liköre, Biere (insbesondere Malzbier und Biere mit geringerem Alkoholgehalt) sowie Wein (insbesondere Auslese oder halbtrockene Weine)
Info: Wie Sie die Insulinmenge berechnen und Insulin richtig spritzen, lernen Sie am Anfang Ihrer Therapie in einer Schulung.
Bewegung bei Diabetes
Die Weltgesundheitsorganisation WHO empfiehlt, wöchentlich mindestens 150 Minuten aktiv zu sein – auch Diabetikern. Besser ist es, mehrmals die Woche für eine halbe Stunde aktiv zu sein und nicht das Pensum auf einmal abzuarbeiten. Unterstützen können Sie das, indem Sie viele Wege zu Fuß gehen, zum Beispiel die Treppe statt den Aufzug nehmen, das Auto entfernter vom Ziel parken oder eine Station eher aus Bus und Bahn steigen. Noch wirkungsvoller ist es, wenn Sie regelmäßig Sport treiben, idealerweise drei- bis viermal pro Woche.
Sport und Typ-2-Diabetes: Körperliche Aktivität fördert die Muskelbildung und steigert Ihren Kalorienverbrauch – das hilft beim Abnehmen. Ebenso verbessert Sport die Insulinempfindlichkeit und damit den Zuckerstoffwechsel: Denn bewegte Muskeln holen sich Zucker aus dem Blut, um daraus die nötige Energie zu gewinnen. Zugleich gelangt Zucker leichter ins Zellinnere, weil häufige körperliche Aktivität die Zellmembran so verändert, dass das Insulin wieder besser als „Türöffner“ funktioniert.
Sport und Typ-1-Diabetes: Wenn Sie Sport treiben, müssen Sie das bei der Berechnung von Insulin und der Glukoseaufnahme über die Nahrung bedenken. Sport kann den Glukoseanstieg nach dem Essen verringern und Ihren Langzeitblutzuckerwert (HbA1c-Wert) verbessern. Durch Sport kann diese Diabetesform jedoch nicht geheilt werden.
Reisen mit Diabetes
Auch mit Diabetes steht einem Urlaub nichts im Weg – vorausgesetzt, Sie sind gut vorbereitet. Vor und während Ihrer Reise sollten Sie allerdings einiges beachten, das Wichtigste haben wir in einem Artikel im AOK-Gesundheitsmagazin zusammengestellt.
Medizinische Kontrollen regelmäßig wahrnehmen
Nehmen Sie die Kontrolltermine bei Ihrem Arzt wahr, die im Rahmen des strukturierten Behandlungsprogramms AOK-Curaplan vorgesehen sind. Denn Ihr Arzt ist Ihr wichtigster Ratgeber im Umgang mit der Erkrankung. Außerdem ist es für den Verlauf der Behandlung wichtig, Blutwerte und weitere Körperfunktionswerte regelmäßig zu überprüfen. Nur so können Veränderungen früh erkannt und bleibende Schäden oder Folgeerkrankungen wie Sehstörungen, Diabetisches Fußsyndrom oder Nierenschäden vermieden werden. Die folgenden Untersuchungen sollten Sie regelmäßig von Ihrem Arzt vornehmen lassen.
Kontrolluntersuchungen in der Arztpraxis
Fußuntersuchung
Blutdruck
Augenuntersuchung
Untersuchung der Nierenfunktion
Waren diese Informationen hilfreich für Sie?
